ค้นหา
บทความสุขภาพ
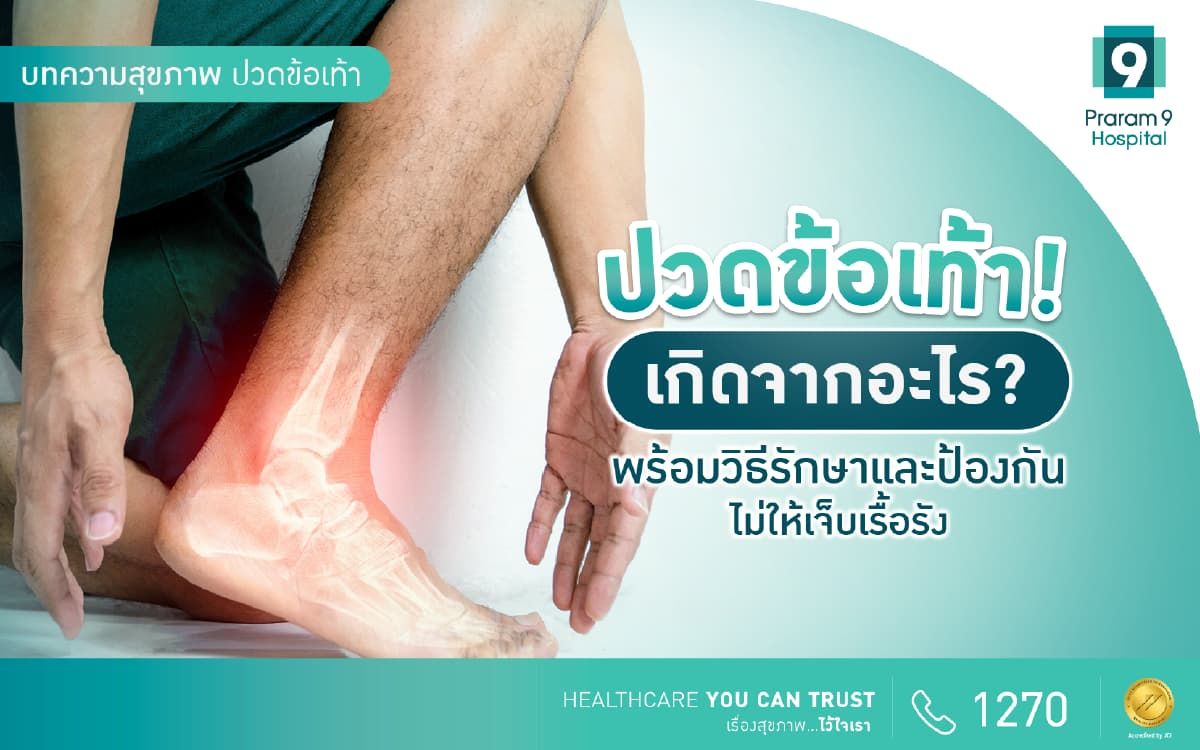
ดูทั้งหมด
แพ็กเกจและโปรโมชัน
ดูทั้งหมด
ห้องพัก
ดูทั้งหมด
ข่าวสาร และ กิจกรรมที่น่าสนใจ
ดูทั้งหมด
18/07/2025
โรงพยาบาลพระรามเก้า ฉลองครบรอบ 33 ปี พร้อมเปิดตัว “9 SMART” ยกระดับสู่การเป็นพันธมิตรสุขภาพยุคดิจิทัล
อ่านเพิ่มเติม

30/04/2025
รพ.พระรามเก้า x Plan B เปลี่ยนบิลบอร์ด เป็นจอเทสต์ “โรควุ้นตาเสื่อม”
อ่านเพิ่มเติม

24/03/2025
โรงพยาบาลพระรามเก้า คว้ารางวัล THE STAR OF EXCELLENCE FOR ULTHERAPY TRANSDUCER 2024 สะท้อนความสำเร็จการดูแลผิวพรรณอย่างเหนือระดับ
อ่านเพิ่มเติม
our Partnersพันธมิตรด้านสุขภาพของเรา









จากประสบการณ์ผู้ใช้บริการ ...
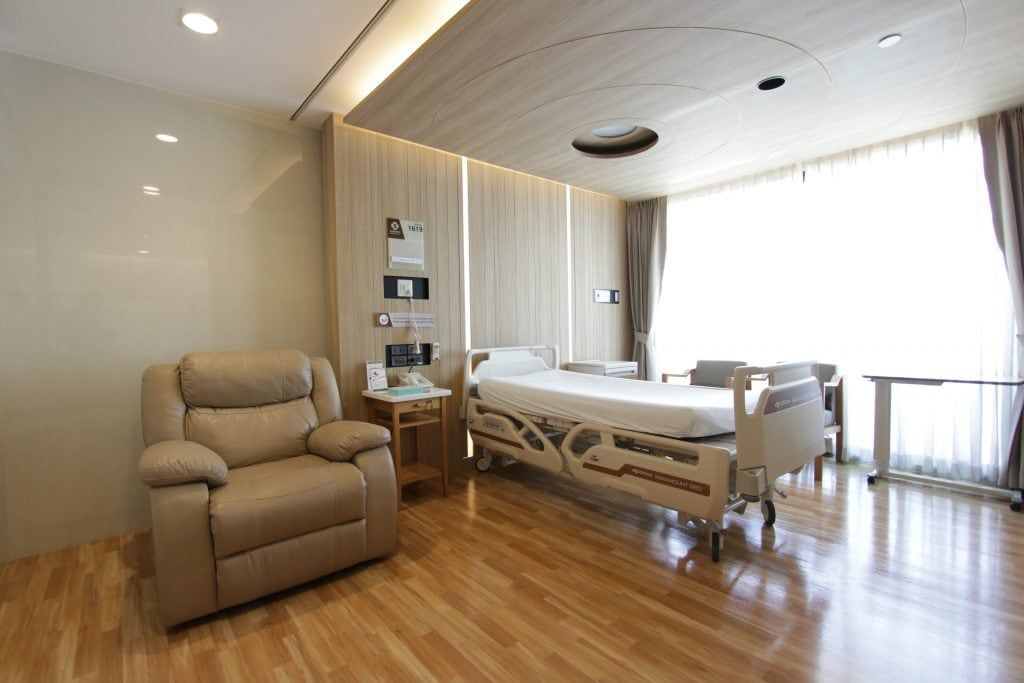
Our facilitiesสิ่งอำนวยความสะดวกที่โรงพยาบาล















Copyright © 2024 All Rights Reserved | Praram 9 Hospital